Beckenboden
Der Beckenboden ist der bindegewebig-muskulöse Boden der Beckenhöhle beim Menschen. Er wird unter anderem durch den Musculus levator ani gebildet. Auf Grund der unterschiedlichen Körperhaltung und Beckenstellung bezeichnet der Begriff Beckenboden bei den vierfüßigen Säugetieren die von Scham- und Sitzbein gebildete Ventralfläche des knöchernen Beckens. Der dem Beckenboden des Menschen entsprechende hintere Abschluss der Beckenhöhle wird als retroperitonealer Teil der Beckenhöhle bezeichnet.

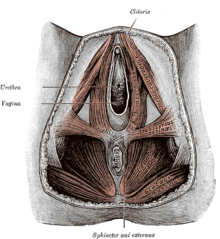


Einteilung der anatomischen Strukturen
BearbeitenDer Beckenboden wird unterteilt in
- Diaphragma pelvis: hinterer Beckenbodenteil, Musculus coccygeus sowie beidseits vom Musculus levator ani (mit seinen drei Anteilen Musculus puborectalis, Musculus pubococcygeus und Musculus iliococcygeus), durchbrochen vom Mastdarm
- Diaphragma urogenitale: vorderer Beckenbodenteil, gebildet von Musculus transversus perinei profundus und superficialis (und ihren Faszien), Durchtritt der Harnröhre, bei der Frau auch der Scheide
- Schwellkörper- und Schließmuskelschicht: Musculus ischiocavernosus, Musculus bulbospongiosus; Musculus sphincter ani externus
Diaphragma pelvis
BearbeitenDas Diaphragma pelvis setzt sich aus dem Musculus levator ani (bestehend aus dessen Anteile Musculus puborektalis, Musculus pubococcygeus, Musculus iliococcygeus), dem Musculus ischiococcygeus und dem Musculus sphincter ani externus zusammen. Das Diaphragma wird grob in zwei Anteile gegliedert, einen Pars pubica und einen Pars iliaca eingeteilt. Der kräftigere vordere Anteil, die Pars pubica wird durch den Musculus pubococcygeus, den Musculus levator prostatae (nur beim Manne) und den Musculus pubovaginalis geformt. Ihren Ursprung haben diese Muskeln an der Innenfläche des Os pubis, nahe der Symphyse. Als bilateral symmetrisch angelegte Muskelstrukturen schließen sie den Beckenausgang nach dorsal und lateral ab. Die medialen Fasern ziehen als Musculus puborectalis zum Rektum, wo sie sich mit dessen Vorder- und Seitenwand verbinden und in den Musculus sphincter ani externus sowie in die Haut einstrahlen. Die lateralen Anteile des Pars pubica ziehen als Musculus pubococcygeus am Rektum vorbei und setzen am Os coccygis und am Ligamentum anococcygeum an. Der Musculus iliococcygeus schließt sich dorsal ohne knöchernen Ursprung an den Musculus pubococcygeus an. Die medialen Anteile der seitlichen Musculus puborectalis durchflechten sich dorsal des Rektums (Hiatus anialis) und bilden dort eine Muskelschlinge. Diese ist ventral für den Hiatus ani und den Hiatus urogenitalis geöffnet.
Diaphragma urogenitale und Schließmuskelschicht
BearbeitenDas Diaphragma urogenitale spannt sich als dreieckige Muskelplatte transversal zwischen der Symphyse, den unteren Schambeinästen und den Sitzbeinhöckern aus und ist eine weitere Stabilisierung des Musculus levatortores nach caudal. Teilweise wird die Muskulatur in diesem Bereich durch Bindegewebe ersetzt.[1] Es setzt sich zusammen aus folgenden Muskeln:
- Musculus transversus perinei profundus,
- Musculus transversus perinei superficialis,
- Musculus sphincter urethrae externus,
- Musculus sphincter ani externus,
- Musculus ischiocavernosus,
- Musculus bulbospongiosus,
- Musculus sphincter urethrovaginalis[2]
Die biomechanische Funktion des Diaphragmas urogenitale ist in der Sicherung des Musculus levatortores zu sehen, dabei werden die Harnröhre und Vagina muskulär fest umschlossen, während der Anus frei bleibt. Die Schwellkörperschichten, Corpus cavernosumbzw. Corpus spongiosum[3] sind sich mit Blut füllende und dadurch physische Aufgaben erfüllende Blutgefäßgeflechte.
Funktion
BearbeitenDer Beckenboden hat drei Hauptfunktionen:
- anspannen,
- entspannen,
- reflektorisch gegenhalten (anspannen als Reaktion auf eine Druckerhöhung im Bauchraum).
Anspannen ist wichtig zur Sicherung der Kontinenz bei Frauen und Männern. Dabei unterstützt die Beckenbodenmuskulatur maßgeblich den unteren Teil der Harnröhre, die Schließmuskeln der Harnblase und des Anus.
Der Beckenboden entspannt sich beim Wasserlassen, beim Stuhlgang, bei der Frau beim Geschlechtsverkehr, beim Mann bei einer Erektion. Beim Orgasmus pulsiert der Beckenboden, das heißt Anspannung und Entspannung wechseln sich ab.
Reflektorisch gegenhalten muss der Beckenboden beim Husten, Niesen, Lachen, Hüpfen, Tragen schwerer Lasten usw., sonst kann es zu Urinverlust kommen.
Erkrankungen beim Menschen
BearbeitenBei Frauen und Männern wird der Beckenboden durch Übergewicht, chronische körperliche Überlastung, schlechte Haltung, Operationen im kleinen Becken und teilweise durch Medikamente geschwächt.
Bei der Frau kann die Beckenbodenmuskulatur durch vaginale Geburten[4] geschwächt oder dauerhaft geschädigt werden, in Extremfällen kann es auch zum Teilabriss des Musculus levator ani vom Beckenknochen kommen[5][6]. Bei geplanten Kaiserschnitten treten diese Verletzungen praktisch nicht auf[7], bei vaginalen Geburten haben Geburtsposition und Presstechnik Einfluss auf die Verletzungswahrscheinlichkeit[8]. Die Verletzungen können zu mangelnder Kontrolle der Ausscheidungsorgane, ständigem Harndrang, Blasensenkung, Scheidenvorfall und Gebärmuttersenkung führen. In vielen, aber nicht allen[9] Fällen können die Probleme durch entsprechendes Training wieder behoben werden. Solche Übungen verhelfen zur Entwicklung und Kontrolle der Beckenbodenmuskulatur und können Frauen auch dazu verhelfen, ihren Orgasmus besser zu kontrollieren. Im Rahmen einer wissenschaftlichen Studie wurde von Gynäkologen aus Großbritannien, Schweden und Neuseeland ein Verfahren zur individuellen Risikoeinschätzung für die Entstehung dauerhafter Beckenbodenschäden bei einer vaginalen Geburt entwickelt.[10] Risikofaktoren sind unter anderem ein hohes Gewicht des Kindes, eine ältere Mutter und familiär gehäuftes Auftreten von Inkontinenz und Senkungen. Eine Evaluation des Verletzungsrisikos ist in Deutschland nicht Bestandteil der Schwangerschaftsvorsorge, eine systematische Nachuntersuchung auf aufgetretene Verletzungen nicht Bestandteil der Nachsorge.
Operationen für vaginale Scheiden- und Beckenbodenplastiken bei Senkungszuständen gehören mit etwa 90.000 Eingriffen im Jahr zu den häufigsten gynäkologischen Operationen in Deutschland.[11]
Als Scheidenkrampf oder Vaginismus bezeichnet man die reflexartige oder dauerhafte Anspannung der Beckenboden- bzw. Scheidenmuskulatur. Frauen, die unter Vaginismus leiden, ist es nicht möglich, beim Geschlechtsverkehr oder bei gynäkologischen Untersuchungen die Muskulatur so zu entspannen, dass ein schmerzfreies Eindringen des Penis oder Spekulum möglich ist.
Erkrankungen bei Tieren
BearbeitenEin Bruch (Hernie) im Bereich des Beckenbodens mit Ausstülpung des Damms wird als Perinealhernie bezeichnet. Sie kommt vor allem bei unkastrierten männlichen Haushunden relativ häufig vor.
Siehe auch
BearbeitenLiteratur
Bearbeiten- Christian Larsen: Spannendes und Entspannendes zum Thema Beckenboden. Krankengymnastik, Nov. 2000; 52 (11): 1842–68 ([1] auf spiraldynamik.com)
Weblinks
Bearbeiten- Universität Sydney - Hans-Peter Dietz: Pelvic Floor Assessment (Infoseite zu Untersuchungsmöglichkeiten bei Beckenbodenschäden)
- Jochen Fanghänel, Uwe Preuße: Anatomische Grundlagen des Beckenbodens. Curriculum Anatomie & Schmerz, Greifswald 2005, abgerufen am 30. September 2018 [2]
- Robert E. Gutman: Pelvic Anatomy Anatomy. Johns Hopkins University, abgerufen am 30. September 2018 [3]
Medien
Bearbeiten- Pelvic Floor Part 1 - The Pelvic Diaphragm - 3D Anatomy Tutorial. AnatomyZone [4]
- Pelvic Floor Part 2 - Perineal Membrane and Deep Perineal Pouch - 3D Anatomy Tutorial. AnatomyZone [5]
- Übersicht Beckenbodenmuskulatur, Mann und Frau [6]
- 3D Tour of the Perineum. 21. Dezember 2018, ([7] auf aboutmedicine.com.au)
- 3D Ischioanal (Ischiorectal) Fossa. 28. Juli 2018 ([8] auf aboutmedicine.com.au)
- 3D Tour of the Pelvic Floor. 6. Februar 2019 ([9] auf aboutmedicine.com.au)
Einzelnachweise
Bearbeiten- ↑ Helmut Ferner, Jochen Staubesand: Sobotta. Atlas der Anatomie des Menschen. Band 2: Rumpf, Eingeweide, untere Extremität, Haut. Urban & Fischer Verlag, München/Wien/Baltimore 1982, S. 198–205; 219–223
- ↑ von einigen Anatomen als sechster Muskel genannt, Herbert Lippert: Lehrbuch der Anatomie. 7. Aufl., Urban & Fischer Verlag/Elsevier, München/Wien/Baltimore 2006, ISBN 978-3-437-42362-8
- ↑ siehe auch vaginale Schwellkörper. Entwicklungsgeschichtlich sind die Schwellkörpersysteme in der Halban-Faszie dem Harnröhrenschwellkörper, Corpus spongiosum penis, der die Harnröhre im männlichen Penis umhüllt homolog. Wolf Eicher: Orgasmus und Orgasmusstörungen bei der Frau. Edition Medizin VCH, Weinheim/Basel 1991, S. 36–37.
- ↑ Martina Lenzen-Schulte: Beckenbodenschäden: Besser als bisher über Risiken vaginaler Geburten aufklären. Dtsch Arztebl 2018; 115(45): A-2062 / B-1716 / C-1693
- ↑ Hans-Peter Dietz: Levator trauma. In: Pelvic Floor Assessment. Universität Sydney, abgerufen am 31. März 2018 (englisch).
- ↑ Wie sieht der Musculus levator ani kurz nach der Geburt aus? In: Gyn-Depesche. Abgerufen am 31. März 2018.
- ↑ Schumpelick, Volker; Rath, Werner; Willis, Stefan; Faridi, Andree: Anale Inkontinenz nach vaginaler Geburt: Ein Argument für den Kaiserschnitt auf Wunsch ? In: Deutsches Ärzteblatt. Abgerufen am 31. März 2018.
- ↑ Kritik an strikter Anleitung zu forciertem Pressen und Rückenlage der Gebärenden. Abgerufen am 1. April 2018.
- ↑ Inkontinenz nach der Geburt bleibt meist
- ↑ UR-CHOICE: can we provide mothers-to-be with information about the risk of future pelvic floor dysfunction? PMID 24740445
- ↑ Statistisches Bundesamt: Fallpauschalenbezogene Krankenhausstatistik (DRG-Statistik) Operationen und Prozeduren der vollstationären Patientinnen und Patienten in Krankenhäusern 2015. (PDF) Abgerufen am 30. März 2018.