Kwashiorkor
| Klassifikation nach ICD-10 | |
|---|---|
| E40 | Kwashiorkor |
| ICD-10 online (WHO-Version 2019) | |

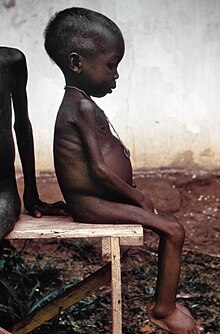
Kwashiorkor (Hungerödem) ist eine Form der Protein-Energie-Mangelernährung (PEM). Sie tritt vornehmlich in Entwicklungsländern bei Kindern auf, war aber in früheren Zeiten auch in Mitteleuropa verbreitet. Eine ältere deutsche Bezeichnung lautet auch „Mehlnährschaden“.
Der Name wurde von der jamaikanischen Kinderärztin Cicely D. Williams in einem Fachaufsatz von 1935 im Lancet eingeführt. Der Begriff bedeutet in der ghanaischen Ga-Sprache „die Krankheit, die ein Kind bekommt, wenn ein neues Kind geboren wird“[1] und wird in Verbindung gebracht mit der Praxis, Kinder nach der Geburt eines Geschwisters abzustillen und mit Kohlenhydraten wie Mais, Reis oder Maniok zu füttern.[2]
Während des Biafra-Krieges wurde der Begriff „Biafra-Kind“ für die erkrankten Kinder geprägt.[3]
Ursachen
BearbeitenDie Krankheit tritt in der Regel dann auf, wenn das Kind von der Muttermilch entwöhnt worden ist und mit eiweißarmer Nahrung ernährt wird.[4] Das Krankheitsbild ist insbesondere auf den Mangel bestimmter essentieller Aminosäuren zurückzuführen. Aufgrund dieses Mangels kommt es im Blut zur Abnahme der Albumine (Hypalbuminämie) und einhergehend zum Absinken des kolloidosmotischen Drucks mit der Folge, dass Gewebsflüssigkeit – vor allem im Bauchbereich – nicht wieder in die venösen Kapillaren aufgenommen werden kann. Dieser Prozess findet allerdings nur bei einem Teil der Kinder statt.
Als ausschlaggebende Faktoren für das Auftreten von Kwashiorkor in Malawi wurden im Jahr 2013 die Zusammensetzung der Darmflora zusammen mit der lokalen Ernährung ausgemacht. Es gelang durch Übertragung des intestinalen Mikrobioms erkrankter Kinder auf Mäuse die entsprechenden Symptome zu verursachen.[5]
Über einen Zusammenhang zwischen dem Auftreten der Symptome von Kwashiorkor und der Aufnahme von Aflatoxinen mit der Nahrung wird noch diskutiert.[6]
Klinische Erscheinungen
BearbeitenDas Krankheitsbild zeigt den charakteristischen Hungerbauch, der durch Wassereinlagerungen am ganzen Körper, vor allem aber am Bauch, sowie eine vergrößerte Leber verursacht wird. Des Weiteren treten Hautveränderungen, oft auch eine Entfärbung der Haare, Wachstumsstörungen, Durchfall und Gewichtsverlust auf, letzterer allerdings nicht so stark wie beim Marasmus.
Auch sind starke psychische Veränderungen wie Teilnahmslosigkeit und Apathie zu beobachten. Geheilte Kinder weisen auch nach Ende der Erkrankung eine Wachstumsverminderung auf. Ein hemmender Einfluss des Mangelzustands auf die geistige Entwicklung ist nicht gesichert. Die Dauer von Kwashiorkor-Episoden kann bei ausreichender Länge am Haupthaar abgeschätzt werden, da unter Proteinmangel die Haare mit verringerter Pigmentierung wachsen.[4]
Pathologie
BearbeitenHistopathologisch sind vor allem die Befunde der Leber auffällig. Sie zeigt unter dem Mikroskop eine starke Verfettung. Dies rührt daher, dass sich über die Nahrung aufgenommenes Fett in den Leberzellen anreichert, da nicht genügend Apoproteine zum Transport der Fette in das Fettgewebe synthetisiert werden können. Diese Veränderungen bilden sich unter ausreichender Proteinzufuhr wieder vollkommen zurück. Ein erhöhtes Risiko für eine Lebererkrankung besteht nicht.[4]
Behandlung
BearbeitenDie anfängliche stabilisierende Behandlung besteht aus einer energiereichen Ernährung, die dem Patienten in kleinen, aber häufigen Portionen angeboten wird. Diese Stabilisierungsphase dient der Aufrechterhaltung der physiologischen Grundprozesse und darf den stark eingeschränkten Stoffwechsel der Patienten nicht überfordern. Insbesondere ein hoher Eiweißgehalt kann in den ersten Tagen negative Folgen haben. Milch ist für diese Anfangsphase besonders geeignet und kann als Sondennahrung zugeführt werden.
Nach etwa einer Woche kann die Milchnahrung angereichert werden. Nach etwa zwei bis drei Wochen kann die Milch durch mit Vitaminen und Mineralstoffen angereicherten Getreidebrei ersetzt werden, bis das Körpergewicht wieder mindestens 80 % des normalen Gewichts erreicht. Dann kann die Umstellung auf traditionelle Lebensmittel erfolgen. Ein Patient gilt dann als geheilt, wenn sein Körpergewicht wieder 85 % des Normalwertes erreicht.
Siehe auch
BearbeitenLiteratur
Bearbeiten- V. Scherbaum, P. Fürst: Protein-Energie-Mangelernährung (PEM). In: Hans-Konrad Biesalski (Hrsg.): Ernährungsmedizin: nach dem Curriculum Ernährungsmedizin der Bundesärztekammer. 3. Auflage. Thieme, Stuttgart 2004, ISBN 3-13-100293-X, S. 288 ff. (teilweise zugängliches Digitalisat)
Weblinks
BearbeitenEinzelnachweise
Bearbeiten- ↑ C. D. Williams: Kwashiorkor: a nutritional disease of children associated with a maize diet. In: The Lancet. 1935; 226, S. 1151–1152. doi:10.1016/S0140-6736(00)94666-X.
- ↑ Alan Niederer: Der Hunger auf der Welt nimmt zu – für Kinder hat er meist lebenslange Folgen. In: nzz.ch. 26. Januar 2024, abgerufen am 25. Februar 2024.
- ↑ Die Welt: Als hungernde Kinder Symbole der Dritten Welt wurden
- ↑ a b c Emanuel Rubin, David Strayer: Environmental and Nutrional Pathology. In: Raphael Rubin, David Strayer: Rubin's Pathology. Lippincott Williams & Wilkins, Philadelphia 2008, ISBN 978-0-7817-9516-6, S. 278 ff.
- ↑ M. I. Smith, T. Yatsunenko u. a.: Gut microbiomes of Malawian twin pairs discordant for kwashiorkor. In: Science Band 339, Nummer 6119, Februar 2013, S. 548–554, ISSN 1095-9203. doi:10.1126/science.1229000. PMID 23363771. PMC 3667500 (freier Volltext).
- ↑ R. G. Hendrickse. Kwashiorkor and aflatoxins. In: J Pediatr Gastroenterol Nutr. 1988; 7, S. 633–636. PMID 3054037.