Frontzahntrauma
| Klassifikation nach ICD-10 | |
|---|---|
| K08.1 | Zahnverlust durch Unfall, Extraktion oder lokalisierte parodontale Krankheit |
| K08.3 | Verbliebene Zahnwurzel |
| K08.81 | Pathologische Zahnfraktur |
| K08.88 | Sonstige näher bezeichnete Krankheiten der Zähne und des Zahnhalteapparates |
| K08.9 | Krankheiten der Zähne und des Zahnhalteapparates, nicht näher bezeichnet |
| S00-S09 | Verletzung des Kopfes |
| S02.5 | Zahnfraktur |
| S02.08 | Alveolarfortsatzfraktur |
| S03.2 | Zahndislokation |
| S00.50-S00.58 | Oberflächliche Verletzung der Lippe und der Mundhöhle |
| ICD-10 online (WHO-Version 2019) | |
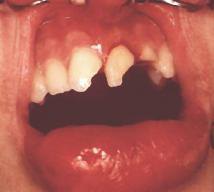
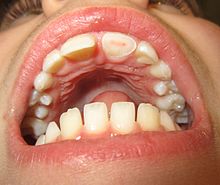

Als Frontzahntrauma oder Frontzahnverletzung wird die Verletzung der Frontzähne und der benachbarten Strukturen durch Gewalteinwirkung bezeichnet. Frontzähne sind Schneidezähne und Eckzähne. Beim Frontzahntrauma sind fast ausschließlich die oberen Schneidezähne betroffen und nur sehr selten die Eckzähne oder die unteren Schneidezähne. Ursächlich für ein solches mechanisches Trauma sind meist Schlag, Stoß oder Fall.
Traumatische Zahnverletzungen (sogenannte Zahnunfälle) betreffen fast ausschließlich die Frontzähne. Frakturen an Zähnen im Prämolaren- und Molarenbereich durch äußere Gewalteinwirkung sind sehr selten. Es muss sich dabei schon um einen äußerst starken Faustschlag oder Tritt handeln.
Die Frontzahntraumen werden in Zahnstauchungen, Zahnluxationen und Zahnfrakturen unterteilt, letztere nochmals in Kronenfrakturen und Wurzelfrakturen.
Als Vorbeugung gegen ein Frontzahntrauma wird bei einigen Sportarten ein Mundschutz getragen.
Häufigkeit und Ursachen
BearbeitenBei Kindern, Jugendlichen und Erwachsenen ist seit Jahren ein deutlicher Anstieg von Frontzahntraumen zu verzeichnen. Ungefähr die Hälfte der Kinder erleidet Zahntraumen, bevor sie die Schule verlassen. In absehbarer Zukunft werden Zahntraumen die Anzahl von Zahnkaries und Parodontalerkrankungen übertreffen und zur wichtigsten Gefahr für die Zahngesundheit werden.[1]
Die Verletzungen der bleibenden Zähne stellen bei Kindern mit einer Prävalenz von 22 % eine große Gefahr für die Zahngesundheit dar, die in Zukunft in ihrem Ausmaß Schäden etwa durch Karies und Parodontalerkrankungen noch übertreffen werden[2].
Ungefähr 30 % der acht- bis zwölfjährigen Kinder haben ein Frontzahntrauma der bleibenden Schneidezähne erlitten.[3] Besonders die Schneidezähne des Oberkiefers sind wegen ihrer exponierten Stellung am häufigsten betroffen. Frontzahntraumen betreffen zu 90 % den Oberkiefer und nur zu 10 % die Unterkiefer-Frontzähne.
Die häufigsten Ursachen sind Fall, Sturz, Rohheitsdelikte (Faustschlag), Verkehrsunfälle, Haushaltsunfälle und andere (z. B. Huftritte). Bei den Stürzen sind Fahrradunfälle sehr häufig. Oft sind auch Spiel- und Sportverletzungen (z. B. beim Fußball mit einem anderen Spieler zusammengestoßen) für Frontzahntraumen ursächlich, wobei besonders moderne schnelle Sportarten wie Mountainbiking, Rollerblading, Skateboarding, Snowboarding zunehmend bei Frontzahntraumen vertreten sind. Typisch und sehr häufig sind auch Frontzahntraumen beim Eishockey. Beim Schwimmen werden die Frontzähne oft durch Stürze am Beckenrand geschädigt. In Australien ist das Surfen die häufigste Ursache für die Zahnintrusion. Eine Zeit lang mit dem Aufkommen der Modewelle der Alu-Tretroller waren diese eine häufige Unfallursache.
Der Häufigkeitsgipfel der traumatischen Zahnverletzungen der Milchzähne liegt im Alter von 18 bis 40 Monaten, da das Kleinkind in diesem Alter das Laufen erlernt und sehr mobil wird, andererseits jedoch noch sehr unvorsichtig ist und sich sehr unkoordiniert bewegt. Traumen der Milchzähne haben ihre Ursachen meist in Stürzen oder Zusammenstößen, während das Kind das Gehen und Rennen erlernt.
Ursächlich für Frontzahntraumen im Milchgebiss sind meist Stürze beim Spielen (an der Schaukel oder an der Rutschbahn gefallen), Treppenstürze oder auch einfach nur der unsichere Gang des Kleinkindes, beispielsweise über ein Hindernis gestolpert und dabei die Hände in der Hosentasche gehalten.
Klassifikation der Zahnverletzungen
BearbeitenAm 13. Mai 2016 erschien eine neue S2k-Leitlinie der AWMF. Federführend: Deutsche Gesellschaft für Zahn-, Mund- und Kieferheilkunde (DGZMK) und Deutsche Gesellschaft für Mund-, Kiefer- und Gesichtschirurgie (DGMKG).zur Therapie des dentalen Traumas bleibender Zähne.[4]
| Frakturen | Dislokationen |
|---|---|
| Schmelzinfraktion: sichtbarer Riss des Zahnschmelzes ohne Substanzverlust | Konkussion keine Dislokation. keine Lockerung. lediglich Perkussionsempfindlichkeit. |
| Kronenfraktur: begrenzt auf den Schmelz (= Schmelzfraktur) | Lockerung; keine Dislokation; erhöhte Mobilität; Perkussionsempfindlichkeit; Blutung aus dem Sulcus möglich. |
| Kronenfraktur (Schmelz. Dentin. ohne Pulpabeteiligung): Unkomplizierte Kronenfraktur. Schmelz-Dentin-Fraktur. | Laterale Dislokation nach oral. oftmals Verkeilung in dieser Position. Aufbissstörung; Dislokation nach vestibulär mit oder ohne Verkeilung i. S. einer intrusiven Dislokation (Gemeinsam ist beiden Formen die Dislokation des Zahnes mitsamt der frakturierten festhaftenden bukkalen Lamelle.) |
| Kronenfraktur (Schmelz. Dentin. mit Pulpabeteiligung): Komplizierte Kronenfraktur. Schmelz-Dentin-Fraktur mit Freilegung der Pulpa. | Extrusion Dislokation nach inzisal. hochgradige Mobilität (Der Zahn hängt an der Pulpa oder an einigen dentogingivalen Fasern.) |
| Kronen-Wurzelfraktur (mit und ohne Pulpabeteiligung) bis in die Wurzel extendierte Kronenfraktur: Mobiles Kronenfragment ist oftmals noch an der Gingiva befestigt. Exposition der Pulpa nicht zwingend. | Intrusion Dislokation nach apikal; Verkeilung im Alveolarknochen; Diskrepanz zwischen Gingiva und Zahnumfang; Alveole bukkal aufgetrieben; Keine Perkussionsempfindlichkeit; keine Sulcusblutung; metallischer Perkussionsschall. |
| Wurzelfraktur ohne Kommunikation zur Mundhöhle: Horizontale bzw. schräge Fraktur der Zahnwurzel; oftmals erhöhte Mobilität des koronalen Fragments, ggf. mit Dislokation. | Avulsion; komplette Herauslösung des Zahnes aus seiner Alveole. |
| Wurzelfraktur mit Kommunikation zur Mundhöhle: Horizontale bzw. schräge Fraktur der Zahnwurzel; oftmals erhöhte Mobilität des koronalen Fragments, ggf. mit Dislokation. | |
| Wurzellängsfraktur: vollständiger Längsriss mit Kommunikation zur Mundhöhle. |
- modifiziert durch Bastone nach WHO[5]
Fraktur des bezahnten Alveolarfortsatzes
BearbeitenVertikale oder schräge Fraktur des Alveolarfortsatzes mit/ohne Verlauf durch das Alveolenfach, i. d. R. mehrere Zähne betreffend; mit/ohne Dislokation (Okklusionsstörung); auf Druck federnde Auslenkung möglich. Einrisse der gingivalen Schleimhaut i. d. R. interdental sichtbar; mit/ohne Blutung aus dem Sulcus.[6]
Weichteilverletzungen (Lippe. Wange. Zunge)
BearbeitenBegleitende Riss-/Quetsch-/Platzwunden der Weichgewebe in enger Lagebeziehung zur Einwirkung der traumatischen Kräfte; i. d. R. begleitet von stärkerer Blutung; mit/ohne Einsprengung von Fremdkörpern (Zahnfragmente. etc.).
Luxation
BearbeitenBei der Luxation liegt eine Verschiebung oder ein Verlust des Zahnes vor, der Zahn ist teilweise oder vollständig aus der Alveole (Zahnfach) herausgelöst. Gleichzeitig ist der Zahnhalteapparat verletzt.
Eine Totalluxation ist das vollständige Fehlen des Zahnes in der Alveole, der Zahn wurde durch das Trauma vollständig aus der Alveole (Zahnfach) ausgeschlagen, diese ist leer. Diese Art des Zahnverluste wird auch als vollständige oder komplette Luxation, als Exartikulation oder als Avulsion (Avulsio = gewaltsames Ausreißen) bezeichnet.
Bei der Subluxation, auch als teilweise Luxation, unvollständige Luxation oder inkomplette Luxation bezeichnet, ist es zu einer traumatisch bedingten abnormen Stellungsänderung eines Zahnes gekommen. Diese geht mit einer deutlichen Beweglichkeit des Zahnes (Zahnlockerung) einher, die das normale Maß der Zahnbeweglichkeit weit übersteigt. Der Zahn steht jedoch noch an seiner normalen Position in der Zahnreihe.
Bei der lateralen Luxation ist der Zahn seitlich (meist nach vestibulär oder palatinal/lingual) verschoben.
Die Subluxation (unvollständige Luxation) und die laterale Luxation (vollständige Luxation) werden auch zur peripheren Luxation zusammengefasst und der zentralen Luxation gegenübergestellt.
Bei der zentralen Luxation, auch als Intrusion oder Impression bezeichnet, handelt es sich um ein Verschieben des Zahnes in den Kiefer, in die Alveole hinein. Der Zahn sieht kürzer als normal aus. Oft ist er sehr tief in die Alveole hineingedrückt. Eventuell ist er fast vollständig in die Alveole geschlagen worden und nicht mehr sichtbar. Der Knochen der Alveole ist dabei zwangsläufig durch die Zahnwurzel des in den Kiefer geschlagenen Zahnes komprimiert und frakturiert worden.
Bei einer Extrusion ragt der Zahn aus dem Zahnfach heraus. Er sieht länger als normal aus, ist stark beweglich und wird nur noch teilweise durch Wurzelfasern in der Alveole gehalten. Da beim Trauma keine direkten Zugkräfte am Zahn ansetzten, wie beispielsweise bei einer Zahnextraktion, ist die Verlängerung (Elongation) des Zahnes durch eine vorherige kurzzeitige laterale Luxation zu erklären, wobei durch einige noch erhalten gebliebene Fasern des Zahnhalteapparates (Sharpey-Fasern) der Zahn vor der Totalluxation bewahrt wurde.
Außer bei der zentralen Luxation (Intrusion) liegt bei einer Zahnluxation immer auch eine Lockerung des Zahnes vor. Diese gewaltsame Lockerung eines Zahnes geht immer mit einer vollständigen oder partiellen Zerreißung der Sharpey-Fasern (Haltefasern der Zahnwurzel) einher.
Stauchung (Kontusion)
BearbeitenEine Zahnstauchung (Kontussion/Prellung, engl. dental concussion) ist eine starke Erschütterung des Zahnes, die mit einer Verletzung des Zahnhalteapparates (Quetschung des Desmodonts/Wurzelhaut), einem parodontalen Ödem und möglicherweise auch mit einem Pulpaschaden einhergeht. Meist liegt bei einer Zahnstauchung jedoch nur eine geringgradige Verletzung vor. Bei der Zahnstauchung ist der Zahn nicht gelockert, jedoch vorübergehend mehr oder weniger klopfschmerzhaft und Aufbissschmerzen können ausgelöst werden. Auch wenn keine Luxation (Lockerung) des Zahnes vorliegt und dieser in seiner korrekten anatomischen Position verblieben ist, kann dieser kurzzeitig einen Millimeter in seine Alveole gestaucht worden sein, was zur Schädigung des Zahnhalteapparates führen kann. Bei einer Zahnkontusion zeigt sich im Röntgenbild ein unauffälliger oder erweiterter Parodontalspalt, da eine Verletzung des Periodonts vorliegt.
Das Hauptproblem bei der Kontusion ist, dass sie anfangs, für einige Tage bis Wochen, zu einer negativen Vitalitätsreaktion führen kann. Also ist eine negative Sensibilitätsprüfung unmittelbar nach dem Unfall und auch in den ersten Wochen danach kein sicheres Zeichen für eine devitale Pulpa. Bei einer negativen Vitalitätsprobe muss diese daher regelmäßig, meist wöchentlich, wiederholt werden, da ein Zahn nach einer Stauchung gelegentlich nur vorübergehend negativ auf die Vitalitätsprobe reagiert und noch die Aussicht auf eine Besserung besteht. Auch bei positiver Vitalitätsprobe empfiehlt sich eine regelmäßige Vitalitätskontrolle in den ersten Wochen und Monaten.
Wegen einer möglichen später auftretenden Pulpennekrose sind langfristige Verlaufskontrollen angeraten, dazu gehört eine regelmäßige Sensibilitätskontrolle über mindestens ein Jahr und bei noch nicht abgeschlossenem Wurzelwachstum (im Wechselgebiss) die Überwachung der Wurzelentwicklung mit Röntgenaufnahmen (Zahnfilm). Die Eltern sind über mögliche Spätzeichen einer Pulpennekrose aufzuklären:
- vestibuläre Schwellung
- vestibuläre Fistel
- Zahnverfärbung
- Aufbissschmerz
- Wurzelresorption
Solange der Zahn nicht mit Sicherheit devital ist, ist bei der Zahnkontusion keine dringende Therapie erforderlich. Anfangs ist lediglich eine Schonung zu empfehlen, weshalb der Patient nur weiche Kost zu sich nehmen sollte. Bei stärkerem Aufbissschmerz muss der Zahn eventuell eingeschliffen werden (aus der Okklusion nehmen), so dass er beim normalen Zubeißen nicht mehr belastet wird.
Selbst eine hinzutretende Zahnverfärbung ist noch kein sicheres Zeichen für eine devitale Pulpa, da es sich auch um Einblutungen in der vitalen Pulpa handeln kann. Auch eine Aufbissempfindlichkeit des Zahnes kann noch als normale Schmerzreaktion auf eine Kontusion gewertet werden und ist nicht zwingend ein Zeichen für eine devitale Pulpa.
Besonders bei Zähnen mit noch nicht abgeschlossenem Wurzelwachstum, bei denen wegen des breiten offenen Foramen apicale sehr wahrscheinlich keine exakte Wurzelfüllung bis zur Wurzelspitze gemacht werden kann, ist ein Zuwarten über mehrere Wochen ratsam. Erst wenn zunehmende Aufbissempfindlichkeit und ein zunehmender Klopfschmerz am Zahn auftritt und die Verlaufskontrolle der Vitalitätsprobe weiterhin negativ ausfällt, kann sich der behandelnde Zahnarzt sicher sein, dass der Zahn devital ist und eine Wurzelbehandlung erfolgen muss.
Wurzelbehandlung wurzelunreifer Zähne
BearbeitenEine Wurzelbehandlung ist bei offenem Foramen apical recht problematisch. Da bereits bei der Aufbereitung des Wurzelkanales ein deutlicher Stopp im Bereich des Foramens fehlt, kann der Wurzelkanal sehr leicht überinstrumentiert werden. Wegen des fehlenden Stopps (fehlende apikale Konstriktion) besteht die Gefahr einer Überfüllung der Wurzel während der Wurzelfüllung. Ohne diesen Stopp, der wegen des inkompletten Wurzelwachstums noch nicht ausgebildet ist, fehlt eine Kontrolle bei der Abfüllung des Wurzelkanals.
Die Wurzelfüllung soll bei normalem, abgeschlossenem Wurzelwachstum bis zur engsten Stelle an der Wurzelspitze reichen, dem physiologischen Foramen, das ca. 1–2 mm höher liegt als das eigentlich anatomische Foramen. Bei nicht abgeschlossenem Wurzelwachstum ist die Wundfläche am Foramen, die Kontakt zur Wurzelfüllung hat, um eine Größenordnung größer. Oft wird durch monatelange Einlagen von Calciumhydroxyd, die wöchentlich gewechselt werden, die Wurzelfüllung zeitlich herausgezögert, in der Hoffnung, dass sich in dieser Zeit die Wurzelspitze schließt bzw. durch nachwachsenden Knochen verschlossen wird. Die Wurzelfüllung, deren Technik normalerweise darauf beruht, den Guttaperchaverschluss bis zum mechanischen Stopp vorzuschieben, ist ebenfalls sehr problematisch. Als letzter Ausweg bei einer misslungenen Wurzelfüllung (zu kurz oder zu lang) steht noch eine nachträgliche Wurzelkappung zur Verfügung, falls erneut Beschwerden am Zahn auftreten sollten.
Umstritten ist, ob bei alleiniger Zahnverfärbung (Graufärbung) nach einem Frontzahntrauma, aber ohne weitere Symptomatik, eine Wurzelkanalbehandlung angezeigt ist. Oft ist in diesen Fällen nicht genau bekannt, ob und wann ein Trauma aufgetreten ist. Verfärbte Milchzähne ohne weitere Beschwerden (keine vestibuläre Schwellung oder Fistel) können belassen werden und müssen nicht trepaniert werden. Oft sind die Kinder noch zu klein und uneinsichtig, um eine Wurzelbehandlung mit der nötigen Ruhe über sich ergehen zu lassen. Später dann sind die Milchfrontzähne kurz vor dem Zahnwechsel und bei einer Wurzelbehandlung bestünde die Gefahr der Schädigung des nachfolgenden permanenten Zahnes.
Auch schwerere Frontzahntraumen, wie Kronenfrakturen oder Wurzelfrakturen (siehe unten im Abschnitt Zahnfrakturen), sind von einer Zahnkontusion begleitet. Insbesondere Schmelz-Dentin-Frakturen ohne Pulpaeröffnung brauchen normalerweise keine Wurzelbehandlung. Wegen der begleitenden Zahnkontusion kann die Vitalitätsprobe jedoch auch hierbei negativ ausfallen, mit allen damit verbundenen Problemen der Vitalitätsbeurteilung – wie oben beschrieben.
Therapie des luxierten Zahnes
BearbeitenEin teilweise luxierter Zahn wird digital reponiert (in die Alveole zurückgeschoben) und mittels Schienenverband fixiert.
Ein vollständig luxierter Zahn kann eventuell reimplantiert werden.
Bei Milchzähnen ist jedoch nach einer Totalluxation keine Replantation angezeigt, da einerseits eine mögliche Infektion den nachfolgenden permanenten Zahn schädigen kann, andererseits jedoch ihr Verlust nicht so schwer wiegt.
Trotz des dramatischen Erscheinungsbildes darf ein intrudierter Zahn nicht manipuliert werden. Die größte Erfolgsaussicht hat ein Zuwarten auf die Spontaneruption, die bei Milchzähnen und bei permanenten Zähnen mit noch nicht abgeschlossenem Wurzelwachstum meist eintritt. Der intrudierte Zahn ist meist fest in der Alveole verkeilt. Nur wenn eine Lockerung besteht, ist er zu schienen. Der Versuch einer Extrusion sollte erst nach mehreren Wochen erfolglosen Zuwartens erfolgen.
Schienung
BearbeitenDurch eine Schienung soll ein gelockerter Zahn in seiner anatomisch korrekten Position fixiert werden, um die Heilung zu ermöglichen. Durch die Schienung wird der Zahn auch stabilisiert und so der Bewegungsschmerz bei der Nahrungsaufnahme und bei der Mundhygiene reduziert. Bei einem replantierten Zahn ermöglicht erst die Schienung, dass er in der Alveole verbleibt. Für die Schienung eines luxierten Zahnes gibt es verschiedene Möglichkeiten,[7][8]
- Direkt gefertigte Kompositschienen werden im Mund des Patienten, ohne Hinzuziehung eines zahntechnischen Labors gefertigt. Diese Kompositschienen eignen sich zur provisorischen Versorgung. Sie sind jedoch unter mehrtägiger Belastung, wie Kauen oder nächtliches Knirschen, nicht sehr haltbar und der Kunststoff (Komposit) löst sich schnell vom Zahn oder bricht. Auch behindern sie die Mundhygiene erheblich
- Verstärkte Kompositschienen bestehen aus dem gleichen Material wie die direkt gefertigten Kompositschienen, das jedoch im Sinne eines Verbundwerkstoffes zusätzlich mit anderen Materialien bewehrt ist (ähnlich dem Prinzip von Glasfaserverstärktem Kunststoff oder Stahlbeton). Als Verstärkungsmaterial können Drähte oder kleine Glasfasermatten dienen
- Ringklebeschienen bestehen beispielsweise aus Titan, sie lassen sich manuell am Zahnbogen adaptieren und werden dann mittels Komposit (Säure-Ätz-Technik) auf den Zähnen fixieren.[9]
- , die mit Komposit auf den Zähnen aufgeklebt werden und dann mit Draht verbunden werden.
- Miniplastschienen nach Drum (Aufbissschiene) bestehen aus einer 1 mm dicken Kunststofffolie, die auf einem Zahnmodell tiefgezogen wird (Tiefziehschiene)
Je nach Autor, Art der Schiene und Lockerungsgrad der Zähne soll die Schiene für 1–2 oder bei ausgedehnten Verletzungen von Weichgewebe und Knochen 6–8 Wochen im Mund verbleiben. Gleichzeitig ist die Vitalität des gelockerten Zahnes regelmäßig zu überprüfen.
Wegen der durch die Schmerzen und die Schiene eingeschränkten Mundhygiene empfiehlt sich in dieser Zeit eine Mundspülung mit Chlorhexidin. Diese antiseptische Spülung, die mehrmals täglich erfolgen sollte, kann für ein bis zwei Wochen die Mundhygiene sehr effektiv verbessern.
Die für die Kieferbruchschienung verwendeten Drahtschienen (für die Intermaxilläre Verschnürung) sind im Milchgebiss praktisch unmöglich zu befestigen, da die Milchzähne einen tief liegenden Zahnäquator haben. Folglich befindet sich der Kontaktpunkt dicht am Zahnhals und die Ligaturdrähte zur Befestigung eines Schienenverbandes können nur mit erheblicher Beschädigung der Gingiva unter dem Kontaktpunkt durchgefädelt werden. Auch finden die Drahtligaturen an den konischen Zahnkronen keinen Halt. Diese aus der Kieferbruchbehandlung übernommenen, auf Drahtligaturen basierenden Schienen, sollten zur Fixierung von luxierten Zähnen nicht mehr verwendet werden, stattdessen sind die oben beschriebenen Drahtbogen-Kunststoffschiene das Verfahren der Wahl bei Zahnluxationen.[10] Bei den Drahtligatur-Schienen handelt sich um die Drahtbogen-Kunststoffschiene nach Schuchardt und um fortlaufende Achterligaturen:
- Bei der Drahtbogen-Kunststoffschiene nach Schuchardt[11] (Kombinationsschiene nach Karl Schuchardt, 1901–1985) wird eine gebogene Drahtschiene aus halbrundem weichem Stahldraht an die vestibulären Zahnflächen der Zahnreihe adaptiert. Dieser Drahtbogen, auf halber Höhe zwischen Schneidekante und Gingivasaum liegend, wird an den einzelnen Zähnen mittels Ligaturdrähten befestigt (ligiert), die unter den Kontaktpunkten der Zähne durchgeführt und dann einzeln verdrillt werden. Abschließend werden die Ligaturdrähte und die Schiene mit einem selbstaushärtenden Kunststoff (Paladur) verkleidet, damit sie nicht verrutschen. Der Drahtbogen ist aus Sprossenschiene (mit Querstreben zu beiden Seiten) gefertigt, die Sprossen der einen Seite werden auf die Drahtfläche gebogen, damit die Schiene beim Anlegen der Ligaturdrähte nicht verrutscht. Sind diese dann angelegt, verdrillt und interdental mit Kunststoff abgedeckt, so kann der Drahtbogen nicht mehr verrutschen und diese Sprossen werden abgetrennt. Nach Abhärten des Kunststoffs werden die okklusalen Häkchen entfernt. Die Schiene sitzt dann infolge der Retention in den Interdentalräumen absolut fest. Die Sprossen der anderen Seite können bereits vor Anlegen der Schiene abgetrennt werden, da sie nicht benötigt werden. Normalerweise nehmen sie bei Kieferbrüchen, für die sie ursprünglich konzipiert wurden, die Gummiringe für die intermaxilläre Verschnürung auf.
- Fortlaufende Achterligaturen, ohne eine zusätzliche Drahtbogenschiene, müssen so befestigt sein, dass sie am gelockerten Zahn nicht unter dessen Zahnäquator zu liegen kommen, da sie sonst eine Extraktionskraft entwickeln. Die Schiene muss zu beiden Seiten des gelockerten Zahnes mindestens zwei benachbarte gesunde Zähne umfassen. Solche Achterligaturen sind heute eher als Notmaßnahmen zur kurzzeitigen Schienung anzusehen, wenn keine anderen Materialien zur Verfügung stehen.
- die Kunststoff-Kappen-Schiene nach Pfeiffer kann auch im Milchgebiss gut eingesetzt werden. Sie wird freihändig aus einem plastischen selbstaushärtenden Kunststoff (Autopolymerisation) gefertigt. Dazu wird der zur rolle geformte Kunststoff auf die Kauflächen der Zahnreihe gedrückt und vestibulär und palatinal an die Zahnflächen manuell anmodelliert. Die noch nicht ganz ausgehärtete Schiene wird wieder aus dem Mund entfernt, da sie ansonsten bei vollständiger Aushärtung im Mund an den untersichgehenden Zahnflächen fixiert wäre. Außerhalb des Mundes wird dann die vollständig ausgehärtete Schiene ausgearbeitet – die Überschüsse werden entfernt, so dass die Gingiva frei liegt, die Schiene wird geglättet, so dass die "Kaufläche" der Schienen Mahlbewegungen zulässt. Zur endgültigen Anpassung der Schiene wird diese nochmals eingesetzt, diesmal mit einem dünnflüssig angerührten Kunststoff. Bei Kleinkindern wird das Einarbeiten eines Bandes empfohlen, das aus dem Mund geführt wird und an der Kleidung befestigt werden kann, um ein Verschlucken oder ein Verlieren der Schiene zu verhindern.
Die Knochenfragmente einer begrenzten Alveolarfortsatzfraktur, die fest an der Zahnwurzel haften, lassen sich eventuell auch mittels einer Zahnschiene ausreichend fixieren, so dass bei ausreichender Immobilisation kein kieferchirurgischer Eingriff am Knochen notwendig wird.
Als Problem wurde eine zu starre Fixierung des verletzten Zahnes erkannt, da dann die Gefahr einer dentoalveolären Ankylose oder einer progredienten pathologischen externen Wurzelresorption (Ersatzresorption) besteht. Auch während der Schienung sollte die physiologische Mobilität des traumatisierten Zahnes und der Nachbarzähne erhalten bleiben. Die Drahtbogen-Kunststoffschiene nach Schuchardt war ursprünglich zur Schienung von Kieferbrüchen gedacht. Nach einem Grundprinzip der Knochenbruchbehandlung sollten dazu die Fragmente starr fixiert werden, um eine absolute Immobilisation und somit eine primäre Knochenheilung zu erreichen. Luxierte Zähne, bei denen auch immer die Fasern des Zahnhalteapparates mitgerissen sind, können jedoch bei einer starren Schienung knöchern in der Alveole einheilen, was nicht gewünscht ist. Weitere Ausführungen zum Problem der dentoalveolären Ankylose sind im Abschnitt Zahnrettungsbox zu finden.
Zahnrettungsbox
BearbeitenEin ausgeschlagener Zahn muss unbedingt wiedergefunden werden. Er sollte dann nur an der Zahnkrone angefasst werden. Auf gar keinen Fall sollte die Zahnwurzel berührt werden. Auch wenn der Zahn verschmutzt ist, darf er nicht vom Laien gereinigt werden. Er muss möglichst feucht gelagert werden. Am besten ist eine spezielle Zahnrettungsbox. Notfalls kann der Zahn in kalter H-Milch, steriler Kochsalzlösung oder im Mund der Eltern (oder des Kindes) feucht aufbewahrt werden.[12]
Die Zahnrettungsbox wird in Apotheken angeboten. Es ist ein Schraubverschluss-Behälter mit einem Zellnährmedium. In der Aufbewahrungslösung der Zahnrettungsbox kann der Zahn bei Zimmertemperatur bis zu 24 Stunden aufbewahrt werden. Beim Einlegen des Zahnes in die Zahnrettungsbox darf der Zahn nur an der Zahnkrone angefasst werden, damit die Wurzelhaut nicht noch zusätzlich geschädigt wird.
Die Wurzelhaut darf nicht austrocknen, wenn der Zahn funktionsgerecht wiedereinheilen soll. Bei abgestorbener Wurzelhaut kann der Zahn nur noch knöchern einheilen (Ankylos). So ein ankylosierter Zahn wird im Laufe der nächsten Jahre im Rahmen des ständig stattfindenden Knochenumbaus von den Osteoklasten des Knochens resorbiert und durch normalen Knochen ersetzt. Im Röntgenbild lässt sich dann oft noch nach Jahren die Andeutung eines Wurzelumrisses im Knochen erkennen – ähnlich einem versteinerten Baum, bei dem eigentlich nur der Stein die Form des Baumrestes angenommen hat. Letztlich fallen solche Zähne bald aus, da die Wurzel vollständig vom Knochen resorbiert wird.
Auch bei stark verschmutzten ausgeschlagenen Zähnen, die wiedergefunden werden, muss ein Abspülen der am Zahn haftenden Schmutzpartikel unter Leitungswasser (oder in anderem Wasser) unterbleiben, da dieses nicht die gleiche Salzkonzentration wie isotonische Kochsalzlösung hat und die Zellen der Wurzelhaut durch das osmotische Gefälle zusätzlich geschädigt werden können.
Die weitere Prognose des ausgeschlagenen Zahnes nach der Replantation hängt davon ab, wie viel Zeit zwischen dem Ausschlagen und dem Einlegen in die Zahnrettungsbox vergangen ist. Empfohlen wird vom Hersteller der Zahnrettungsbox eine maximale Zeitspanne von 30 Minuten. Andere Quellen geben an, dass an einem ausgeschlagenen Zahn nach zwei Stunden alle Zellen der Wurzelhaut abgestorben sind.
Die Aufbewahrungsflüssigkeit in der Zahnrettungsbox hat eine antiinfektiöse Wirkung.[13] Der Zahn soll deshalb mindestens 30 Minuten in der Zahnrettungsbox verbleiben, damit die Aufbewahrungslösung ihre volle antiinfektiöse Wirkung besser entfalten kann, soll die Box regelmäßig leicht geschwenkt werden, um so zu gewährleisten, dass neue unverbrauchte Flüssigkeit den Zahn umspült.
Zahnfraktur
BearbeitenHauptartikel: Zahnfraktur
Bei den Zahnfrakturen unterscheidet man je nach Lokalisation zwischen Kronenfraktur (an der klinischen Krone des Zahnes) und Wurzelfraktur (an der Zahnwurzel). Nach dem Verlauf der Frakturlinien wird zwischen Quer-, Längs- und Schrägfraktur unterschieden.
Kronenfraktur
BearbeitenFrakturen der Zahnkrone werden unterteilt in
- Zahnschmelz-Frakturen (Schmelzfaktur) (oft handelt es sich nur um kleine Abbrüche). Selten handelt es sich nur um Risse (Infraktur). Hierbei reicht dann die Bruchlinie bis ins Dentin. Jedoch ist keine Zahnhartsubstanz verloren gegangen. Außerdem gibt es noch die regelmäßig vorkommenden kleinen harmlosen Schmelzrissen/Schmelzsprüngen, die nicht über die Schmelz-Dentin-Grenze hinausgehen. Schmelzrisse bedürfen im Regelfall keiner speziellen Therapiemaßnahmen.[14]
- Dentin-Frakturen (im Zahnbein) – genauer: Schmelz-Dentin-Fraktur, da eine Dentinfraktur nur bei gleichzeitiger Fraktur des Zahnschmelzes vorliegen kann – mit oder ohne Pulpenbeteiligung
Zahnschmelz-Frakturen an Schneidezähnen können sehr gut mit einer Komposit-Füllung (Kunststofffüllung, Adhäsivtechnik) versorgt werden. Bei sehr kleinen Zahnschmelz-Frakturen ist oft keine Füllung erforderlich, es reicht dann ein mehr oder weniger leichtes Verschleifen und Abrunden der scharfen Bruchränder, auch zur ästhetischen Korrektur. Schließlich nutzt sich die Schneidkante im Laufe weniger Jahre auch auf natürlichem Wege beim Kauen leicht ab.
Bei Dentin-Frakturen ohne Pulpaeröffnung (ohne Pulpabeteiligung) wird eine Komposit-Füllung gelegt oder die Zahnform mittels einer Zahnkrone wiederhergestellt. Das freigelegte Dentin ist gelblicher, als der Zahnschmelz und schmerzsensibel. Es sollte mit einer Füllung abgedeckt werden, da es sich infizieren kann. Bei größeren Dentinfrakturen, die schon dicht an die Pulpa reichen, ist vor der Füllungs- oder Kronentherapie eine indirekte Überkappung der Pulpa erforderlich (meist mit Calciumhydroxid).
Bei Dentin-Frakturen mit Pulpaeröffnung (mit Pulpabeteiligung) gibt es je nach der seit der Zahnfraktur verstrichenen Zeit, je nach Schweregrad und weiteren Umständen (Entwicklungsalter des Zahnes; ist das Foramen apikale – die Wurzelspitze – noch offen – bei jüngeren Kindern oder ist es bereits geschlossen?) verschiedene Behandlungsmöglichkeiten:
- direkte Überkappung
- Vitalamputation (Pulpotomie, Entfernung der lebenden Pulpa in der Zahnkrone) oder
- Vitalexstirpation (Entfernung der lebenden Pulpa bis zur Wurzelspitze – Wurzelkanalbehandlung).
Nach der Versorgung der Pulpawunde kann dann eine Versorgung der frakturierten Krone mittels Füllung oder Zahnkrone erfolgen.
Reine Zahnschmelz-Frakturen sind immer ohne Pulpabeteiligung (Pulpaeröffnung), da die Pulpa nur im Dentin liegt und vollständig von diesem umschlossen ist.
-
Kronenfraktur mit gut erkennbarer Pulpaeröffnung an Zahn 11. 16-jähriger Patient,
-
Röntgenbild (Zahnfilm) des frakturierten Zahnes
-
Messaufnahme – während der Wurzelbehandlung eines frakturierten Frontzahnes (11)
-
Röntgenkontrollaufnahme der fertigen Wurzelfüllung
-
Frakturierte Krone – die fertige Wurzelfüllung ist erkennbar
-
Rekonstruktion mittels Komposit. Farbabweichung nicht tolerabel.
Reattachement-Restauration von Schmelz-Dentin Frakturen
BearbeitenBei unkomplizierten Kronenfrakturen (also ohne Eröffnung oder Schädigung der Pulpa und ohne Zahnlockerung) besteht die Möglichkeit das abgebrochene Zahnfragment wiederzubefestigen. Voraussetzung ist, dass das abgebrochene Fragment des traumatisierten Zahnes noch vorhanden ist. Diese Technik im Sinne der minimalinvasiven Zahnmedizin bietet oft einen Vorteil gegenüber der ästhetischen Restauration von Zahnfrakturen mit Kompositen, wo die Farbwahl und Farbabstimmung nicht immer optimale Ergebnisse bringt. Auch haben Kompositrestaurationen den Nachteil einer geringeren Abrasionsresistenz im Vergleich zu Zahnschmelz.
Das Wiederbefestigen des Zahnfragmentes mittels Adhäsivtechnik, auch Reattachement-Restauration genannt (Reattachement wird hier englisch ausgesprochen), ist ein zeitsparendes und sehr ästhetisches Wiederherstellungsverfahren.
Die Refixation des Fragmentes erfolgt am besten mittels Nano-Hybridkomposit (wegen der geringeren Polymerisationsschrumpfung als konventionelle Komposits), nach Konditionierung mittels Bonding. Die Bruchfestigkeit wird verbessert, wenn vor der Refixation an der Frakturlinie des Zahnes eine Anschrägung präpariert wird. Durch das Anschrägen wird auch der C-Faktor (das Verhältnis von gebundener und freier Oberfläche) positiv beeinflusst. Einschränkend anzumerken ist, dass ästhetische Restaurationen von Zahnfrakturen, die ausschließlich aus Kompositen gefertigt werden (also ohne das Zahnfragment) einen sehr hohen C-Faktor haben, weswegen sie oft sehr lange halten.
Abgebrochene Zahnfragmente, die vor der Refixation längere Zeit trocken gelagert wurden verändern wegen der Dehydration ihre Farbe. Das ist jedoch nicht weiter problematisch, da diese ästhetische Beeinträchtigung nach dem Wiederbefestigen bald von alleine verschwindet. Multiple, nicht reponierbare oder fehlende Bruchstücke lassen jedoch keine Reattachement-Restauration zu, so dass dem Zahnarzt nur die Möglichkeit einer konventionellen Kompositrestauration oder Keramikrestauration bleibt.[15]
Wurzelfraktur
BearbeitenAusschlaggebend für die Unterteilung und Therapie der Wurzelfrakturen ist deren Lage im oberen, mittleren oder unteren Wurzeldrittel.
Selbst bei Frakturen im oberen Wurzeldrittel kann die Zahnkrone oft erhalten werden und muss nicht extrahiert werden. Liegt die Fraktur subkrestal wird das frakturierte Fragment über einen lange Zeitraum geschient und kann wieder hohe Stabilität erlangen. Liegt die Fraktur suprakrestal, besteht eine hohe Wahrscheinlichkeit zum Ausbleiben einer Heilung. In diesen Fälle sollte das koronale Fragment entfernt und die verbleibende Wurzel versorgt werden. Zur Erhaltung des Zahnes kann eine Wurzelkanalbehandlung und danach eine prothetische Versorgung mit einer Zahnkrone erforderlich sein. Die Verankerung der Krone mittels Wurzelstift ist häufig sinnvoll (Stiftkrone). Ein Aufbau der klinischen Krone mit Komposit (Kunststofffüllung) ist nur möglich, wenn die Fraktur unmittelbar in Höhe des Zahnhalses erfolgt ist. Bei Frakturen im mittleren und unteren Wurzeldrittel ist eine Erhaltung des Zahnes meistens möglich – der Zahn sollte nicht extrahiert, sondern geschient werden. Mit einer Ausheilung der Fraktur in der Wurzel ist in den meisten Fällen zu rechnen.
Bei Längsfrakturen der Zahnwurzel ist als Therapie nur eine Extraktion möglich. Diese Zähne weisen zwar oft noch eine anscheinend ausreichende Stabilität auf, auch lassen sie sich mittels Wurzelbehandlung schmerzfrei bekommen, jedoch ist der Längsspalt, der eine Verbindung zwischen Mundhöhle und Zahnhalteapparat schafft, eine Quelle für ständige Infektionen, die letztlich zu Zahnbeschwerden und Zahnverlust führen. Längsfrakturen der Wurzel treten nur sehr selten beim Frontzahntrauma auf. Sie sind vielmehr eine relativ häufige Komplikation an wurzelbehandelten Zähnen, an Zähnen mit Stiftaufbauten und an Zähnen mit großen Amalgamfüllungen. Die Längsfraktur der Krone setzt sich dann als Längsfraktur in der Wurzel fort, wobei sie nur wenige Millimeter unter das Zahnfleisch oder bis zur Wurzelspitze reichen kann.
Bei subgingivaler Lage der Wurzelfraktur in Höhe des Zahnhalses ist keine ausreichende Trockenlegung für eine Kompositfüllung möglich. Die frakturierte Zahnwurzel kann eventuell verlängert werden:
- chirurgische Zahnverlängerung (Luxation der Wurzel nach okklusal, eventuell mit einer zusätzlichen Gingivaexzision)
- kieferorthopädische Extrusion der Wurzel: dazu werden Brackets auf die Nachbarzähnen geklebt, an diesen wird ein Drahtbogen befestigt, im Wurzelkanal des frakturierten Zahnes wird nach einer Wurzelbehandlung eine Zugschraube verankert und dann Gummizüge zwischen der Zugschraube und dem Drahtbogen gespannt, um so über sechs Wochen eine Extraktionskraft auf die Wurzel auszuüben, anschließend wird die Wurzel noch für zwei bis drei Monate fixiert.
Begleitverletzungen
BearbeitenDie Begleitverletzungen werden nicht mehr zum eigentlichen Frontzahntrauma gezählt.
Häufige intraorale Begleitverletzungen des Fronzahntraumas sind Verletzungen der Mundschleimhaut, Zerreißungen (Rissquetschwunde/Platzwunde/Vulnus lacero-contusum) der marginalen Gingiva (Zahnfleisch am Zahnhals), besonders bei Luxationen. Die damit verbundenen Blutungen sind meist nicht dramatisch, da in dieser Region keine größeren Gefäße verlaufen. Bis der Patient beim Zahnarzt vorgestellt wird, sind sie meist spontan zum Stillstand gekommen und der Zahnarzt erkennt die zurückliegende Blutung nur noch anhand der blutverschmutzten Kleidung.
Bei Gewalteinwirkungen auf die Oberlippe, deren Kraft dann auf die oberen Schneidezähne weitergeleitet wird, kann es auch zu Riss- oder Quetschwunden auf der Innenseite der Oberlippe (labiale Mukosa/Lippen-Schleimhaut) oder im Vestibulum kommen. Diese können von meist leichten Blutergüssen (Hämatom) und oft starken Schwellungen (Ödem) begleitet sein, wobei die massiven Schwellungen der Lippe meist sehr schnell, innerhalb von ein bis zwei Tagen, abklingt.
Eine seltene und deshalb leicht zu übersehene Komplikation ist das Einsprengen von kleineren Zahnkronenfragmenten in die Risswunde an der Innenseite der Ober- oder Unterlippe. Dem meist verängstigten, psychisch traumatisierten, weinenden Kind wird gerne die eingehende und schmerzhafte Untersuchung der ohnehin schon schmerzenden Lippenwunde erspart, so dass solche Fragmente leicht übersehen werden können. Hinzu kommt regelmäßig der psychologische Druck der begleitenden Eltern, die ihrem Kind weitere Schmerzen ersparen wollen und eine natürliche elterliche Schutzposition einnehmen. Notfalls muss die eingehende Untersuchung der Lippenwunde für ein bis zwei Tage aufgeschoben werden, wenn sich Eltern und Kind wieder beruhigt haben, die Lippe etwas abgeschwollen ist und das Abtasten der Lippe und Sondieren der Wunde nicht mehr ganz so schmerzhaft ist. Ein in der Lippenwunde übersehenes Zahnfragment kann reizlos in der Wunde einheilen, fibrös eingekapselt werden und jahrelang beschwerdefrei bleiben. Es kann dann als Zufallsbefund wegen einer knorpelharten Verhärtung in der Lippe entdeckt werden. Auf einem Röntgenbild (Zahnfilm) von der Lippe kann das Zahnfragment dann erkannt werden und mit einem minimalen operativen Eingriff aus der Lippe entfernt werden.
Extraorale Weichteilverletzungen bei Frontzahntraumen betreffen vor allem das Kinn, die äußere Lippe (Lippenrot) und die Nase. Meist handelt es sich um Schürfwunden. Diese sind wegen der Infektionsgefahr, aber auch wegen der Gefahr einer Schmutztätowierung gründlich zu reinigen und zu desinfizieren. Bei sehr scharfkantiger oder sehr starker Gewalteinwirkung (beispielsweise Huftritt) können auch schwere Verletzungen der äußeren Weichteile vorliegen (beispielsweise: Spaltung/Zerreißung des Lippenrots).
Besonders bei begleitenden extraoralen Wunden ist an ein Tetanus-Immunisierung zu denken. Sollte keine Tetanusimmunisierung vorliegen, so ist eine passive und aktive Impfung dagegen umgehend in die Wege zu leiten – Tetanus-Simultanimpfung.
Der Zahnarzt muss unbedingt eine Kieferfraktur (Oberkieferfraktur, Unterkieferfraktur) ausschließen. Dazu untersucht er orientierend, ob die Okklusion durch eine dislozierte (verschobene) Fraktur gestört ist. Er rüttelt an den Zähnen des Oberkiefers, um sich grob davon zu überzeugen, dass dieser nicht wegen einer Fraktur mobil oder schmerzempfindlich ist.
Zur orientierenden Untersuchung zum Ausschluss einer Kieferfraktur, wird anamnestisch erfragt, ob der Patient beim Zubeißen im Seitenzahnbereich Schmerzen hat – um den Aufbissschmerz im Frontzahnbereich auszuschalten kann der Patient dazu zwecks Bisserhöhung auf eine Watterolle beißen. Sollten sich dabei keine Anhaltspunkte für eine Unterkieferfraktur ergeben, kann zur Orientierung durch Druck auf den Unterkiefer auf provozierten Schmerz an einem möglichen Bruchspalt untersucht werden. Durch mäßigen seitlichen Druck auf den rechten und linken Unterkieferbereich wird versucht, den starren Zahnbogen zu komprimieren, was bei einer fehlenden Unterkieferfraktur keinerlei Schmerz auslöst und auch eine nicht dislozierte Fraktur des Unterkieferkörpers (Corpus mandibulae) ausschließt.
Besonders bei Unterkieferfraktur in Höhe des Gelenkhalses (nahe dem Kiefergelenk) oder am Kiefergelenksköpfchen (Caput mandibulae) besteht die Gefahr, dass die Wachstumszone des Unterkiefers an der Epiphyse (Epiphysenfuge) des Gelenkköpfchens betroffen ist und das Unterkieferwachstum abgebrochen wird, woraus ein sogenanntes Vogelgesicht resultiert, was den Betroffenen als Erwachsenen stark entstellt. Zur orientierenden Untersuchung auf solch eine Fraktur des Gelenkfortsatzes (Processus condylaris) ist mehrmals Druck auf das Kinn auszuüben. Der Mund muss dabei geöffnet sein, so dass er nicht durch die Verzahnung mit dem Oberkiefer fixiert wird. Der Druck muss in Richtung Zungen, in Richtung eines Kinnhakens erfolgen. Die auf dem Kinn des Patienten liegende hand des Untersuchers muss erst nur ganz leichte und dann etwas stärkere "Stöße" auszuführen. Bei Vorliegen einer Fraktur am aufsteigenden Kieferast wird so ein Schmerz ausgelöst. Abschließend sollte noch die Bewegung des Kiefergelenkköpfchens am Kiefergelenk palpiert (abgetastet) werden. Dazu steckt der Zahnarzt je einen Finger in den äußeren Gehörgang des Patienten (Zeigefinger oder besser Kleinfinger) und lässt den Patienten den Mund mehrmals weit öffnen und schließen. Dabei ist die Bewegung des Unterkiefer-Gelenkköpfchens an der Vorderseite des äußeren Gehörgangs zu ertasten. Alternativ oder zusätzlich kann die Bewegung des Kiefergelenks auch unmittelbar vor dem Gehörgang, unmittelbar vor dem Tragus, ertastet werden. Auch hier ist nach Schmerzen zu fragen und auf Druckschmerz zu prüfen. Bei fehlendem Provokationsschmerz kann diese Fraktur ausgeschlossen werden. In Zweifelsfällen ist immer ein Spezialist (Kieferchirurg) hinzuzuziehen. Eine Fraktur des Gelenkhalses darf auf keinen Fall vom behandelnden Zahnarzt übersehen werden.
Bei Verdacht auf eine Kieferfraktur sind Röntgenaufnahmen zur weiteren Diagnostik (Orthopantomogramm) anzufertigen und ein Kieferchirurg hinzuzuziehen, der denn bei Bedarf Röntgenaufnahmen in weiteren Projektionen (Oberkiefer-Übersichtsaufnahme, Computertomographie) anfertigen lässt.
Weitere Begleitverletzungen im Mund-, Kiefer- und Gesichtsbereich können sein:
- Alveolarfortsatzfrakturen (das Knochenfragment kann beispielsweise alle vier oberen Schneidezähne einschließlich ihrer Alveolen enthalten – eine Kombination mit Zahnfrakturen oder Zahnluxation ist möglich)
- Pfählungsverletzungen von Gaumensegel oder hinterer Rachenwand
Schädel-Hirn-Trauma
BearbeitenÜber ein Frontzahntrauma hinaus, kann ein Schädel-Hirn-Trauma (SHT) bestehen. Besonders, wenn der Zahnarzt der Erstbehandler bei frischen Traumen ist und der Patient nach dem Trauma keinem Arzt vorgestellt wurde, muss der Zahnarzt auch immer an ein mögliches Schädel-Hirn-Trauma denken. Die Diagnostik eines möglichen Schädel-Hirn-Traumas gehört nicht in den Fachbereich eines Zahnarztes. Trotzdem sollte der Zahnarzt den traumatisierten Patienten auch orientierend auf Anzeichen dafür befragen und untersuchen: War der Patient kurzzeitig bewusstlos nach dem Trauma? Liegt eine retrograde Amnesie vor? Hat er nach dem Trauma erbrochen? Sind die Pupillenreflexe auf Licht normal? Liegt eine Anisokorie vor? Ist die Augenbewegung gestört? Bestehen Doppelbilder? Bestehen Kopfschmerzen? Gibt es Anzeichen für eine Schleudertrauma (die normale Beweglichkeit des Halses vorführen lassen)? Gibt es Prellungen oder kleinere Wunden am Schädel (den Schädel orientierend abtasten)? Besteht ein Schwindelgefühl? Bestehen Hör- oder Sehstörungen?
Wenn jedoch kein Anhalt oder Verdacht für ein Schädel-Hirn-Trauma vorliegt, so ist auch keine Überweisung an einen Arzt erforderlich. Beim geringsten Verdacht, z. B. wegen der Schwere des beschriebenen Unfallhergangs, ist im Zweifelsfall immer eine Überweisung an einen Arzt angebracht.
Dokumentation
BearbeitenSehr wichtig ist für den behandelnden Zahnarzt eine gute Dokumentation der Unfalldaten (Wie?, Wann? Wo?, genauer Unfallort, Unfallzeit, beschriebener Unfallhergang, erstversorgender Notarzt/Arzt/Zahnarzt/Rettungsfachpersonal), Schäden (Risse in der Gingiva, Blutungen, genaue Lokalisation und Größe der Frakturfragmente, Zahnlockerungsgrad, Zahnverlagerungen, begleitende Schürfwunden und Risswunden, Knochenabbau durch Parodontalerkrankungen, Karies als Nebenbefund), der Diagnostik (Vitalitätstest) und der Therapie.
Unfälle und Zahnverletzungen auf dem Schulweg und in der Schule (Schulunfall) sind (in Deutschland) außerhalb der gesetzlichen Krankenkassen über die Gesetzliche Unfallversicherung versichert: Berufsgenossenschaft, Gemeindeunfallversicherungsverband (Unfallkasse). Diese übernehmen die Behandlungskosten und verschicken an den behandelnden Zahnarzt oft noch nach Wochen ausführliche Fragebögen. Bei diesen Unfallmeldungen wird von den Kostenträgern regelmäßig nach detaillierten Angaben zu Unfallhergang, Ort, Zeit usw. gefragt. Auch kann es im Rahmen von Unfällen gehäuft zu Schadensersatzklagen des Unfallopfers kommen.
Trotz ärztlicher Schweigepflicht besteht eine Auskunftspflicht gegenüber diesen Leistungsträgern. Nach § 201 SGB VII "Datenerhebung und Datenverarbeitung durch Ärzte" ist der Versicherte von den Ärzten über die Erhebungszwecke und über die Auskunftspflicht der Ärzte zu unterrichten. Auch für den Leistungsberechtigten (der Patient) besteht nach §§ 60 ff. SGB I eine Mitwirkungspflicht.
Diese Kostenträger sind oft auch verpflichtet noch nach vielen Jahren die Kosten für Folgeschäden zu übernehmen und bemühen sich um eine genaue Abgrenzung der eigentlichen Unfallschäden von bereits vorher bestehenden Schäden oder späteren Erkrankungen, sie wollen deshalb eine vollständige und sorgfältige Dokumentation vom behandelnden Zahnarzt, der besonders bei solchen Frontzahntraumen die gesetzliche Dokumentationspflicht sehr ernst nehmen muss. Zahnunfälle sind vom Patienten und vom Zahnarzt der Versicherung zu melden.
Ellis-Klassen
BearbeitenIm angelsächsischen Raum werden die Frakturen der Zahnkrone in Ellis-Klassen eingeteilt. Diese Klassifikation unterscheidet Ellis I – III:[16]
- Ellis class I – Schmelzfraktur
- Ellis class II – Schmelz-Dentin-Fraktur ohne Pulpabeteiligung
- Ellis class III – Schmelz-Dentin-Fraktur mit Pulpabeteiligung
Dentition der Oberkieferfrontzähne im Milchgebiss und bleibenden Gebiss
BearbeitenDie physiologische Durchbruchszeit der zentralen Schneidezähne liegt im Zeitraum siebentes/achtes Lebensjahr. Nach der Dentitionstabelle von Schour und Massler (1941)[17] ist im Alter von 3 Jahren (plus/minus 6 Monate) das Wurzelwachstum der Milch-Dreier im Oberkiefer noch nicht abgeschlossen. Jedoch ist am Milch-Einser und -Zweier (Milchschneidezähne) das Foramen apicale bereits geschlossen. Die Wurzeln der Milch-Einser und -Zweier sind mit drei Jahren noch vollständig erhalten. Die Kronen der mittleren und seitlichen bleibenden Schneidezähne befinden sich auf Höhe der Wurzelspitzen der Milchschneidezähne. Mit 4 Jahren (plus/minus 9 Monate) beginnt die Resorption der Wurzel der Milch-Einser. Die Kronen der permanenten Einser und Zweier sind bereits voll mineralisiert und vom Oberkieferknochen eingeschlossen. Mit 5 Jahren (plus/minus 9 Monate) sind die Wurzeln von Milch-Einser und Milch-Zweier ungefähr zu einem Drittel resorbiert. Mit 6 Jahren (plus/minus 9 Monate) sind die Wurzeln von Milch-Einser und Milch-Zweier etwa die Hälfte resorbiert, während am Milch-Dreier noch keine Wurzelresorption begonnen hat. Mit 7 Jahren (plus/minus 9 Monate) ist der permanente Einser teilweise durchgebrochen und seine Wurzel zur Hälfte ausgebildet. Der bleibende Zweier, dessen Wurzel zu 30 % ausgebildet ist, steht kurz vor dem Durchbruch. Mit 8 Jahren (plus/minus 9 Monate) ist der bleibende Zweier teilweise durchgebrochen und seine Wurzel zu 50 % ausgebildet. Mit 9 Jahren (plus/minus 9 Monate) sind die Wurzeln der bleibenden Einser und Zweier (mittleren und seitlichen bleibenden Inzisivi) zu zwei Drittel ausgebildet. Mit 10 Jahren sind die Wurzeln der bleibenden Einser und Zweier zu 95 % ausgebildet, ihr Foramen apicale ist immer noch nicht verschlossen. Mit 11 Jahren ist das Foramen apicale an den bleibenden Einsern und Zweiern des Oberkiefers abgeschlossen.
Die Milchzahn-Schneidezähne des Oberkiefers brechen mit 8 bis 10 Monaten (Einser) bzw. mit 10 bis 14 Monaten (Zweier) durch.
Die Milch-Einser brechen mit 6 bis 10 Monaten durch, die Milch-Zweier mit 10 bis 14 Monaten, wobei die Zähne des Unterkiefers in der Regel etwas früher durchbrechen, als die des Oberkiefers. Die Durchbruchszeiten der bleibenden Zähne unterliegen größeren individuellen Schwankungen als die der Milchzähne. Oftmals treten Abweichungen von ±3 Jahren von der normalen Durchbruchszeit auf.[18]
Ein Frontzahntrauma an den bleibenden (permanenten) Zähnen tritt meist bei Jugendlichen auf. Das Durchbruchsalter der oberen bleibenden Schneidezähne im Oberkiefer liegt bei:[19]
- Jungen
- bleibende Einser (mittlere Schneidezähne, Zahn 11 und 21): 6,94 Jahre (Standardabweichung 0,65)
- bleibende Zweier (seitliche Schneidezähne, Zahn 12 und 22): 8,25 Jahre (Standardabweichung 1,15)
- Mädchen
- bleibende Einser (mittlere Schneidezähne, Zahn 11 und 21): 6,2 Jahre (Standardabweichung 1,05)
- bleibende Zweier (seitliche Schneidezähne, Zahn 12 und 22): 7,59 Jahre (Standardabweichung 1,11)
Wegen der häufigen Abweichung des chronologischen Alters vom biologischen Alter besteht bei den Durchbruchszeiten eine Schwankungsbreite von plus/minus 9 Monaten.
Siehe auch
BearbeitenLiteratur
Bearbeiten- Horst Kirschner, Yango Pohl, Andreas Filippi: Unfallverletzungen der Zähne: Vorbeugen – Retten – Behandeln. Elsevier, München 2006, ISBN 978-3-437-05106-7
- Gert J. Grubwieser, Michael Baubin, Heinrich J. Strobl, Robert B. Zangerle: Checklisten der aktuellen Medizin, Checkliste Zahnärztliche Notfälle: Leitfaden und Kompendium für das Notfallmanagement in der Zahnärztlichen Praxis und Klinik. Thieme, 2002.
- Johannes Einwag, Klaus Pieper: Praxis der Zahnheilkunde. Elsevier, München 2007, ISBN 978-3-437-05251-4.
- Jens O. Andreasen, Francis M. Andreasen, Lars Andersson: Textbook and Color Atlas of Traumatic Injuries to the Teeth. 2007, Blackwell Publishing, ISBN 978-1-4051-2954-1, Text des Buches auf google-books
Weblinks
BearbeitenEinzelnachweise
Bearbeiten- ↑ Jens O. Andreasen, Frances M. Andreasen: Dental traumatology: quo vadis. Endod Dent Traumatol 1990;6:78–80
- ↑ Die Folgen von Zahnverletzungen bei Heranwachsenden. (dentaly.org [abgerufen am 6. Mai 2018]).
- ↑ Barbara Brückmann: Kieferorthopädie: Zahnspange - ja oder nein? Hrsg.: Stiftung Warentest. 2015, ISBN 978-3-86851-875-7.
- ↑ Therapie des dentalen Traumas bleibender Zähne, S2k-Leitlinie, AWMF. Abgerufen am 19. Juni 2016.
- ↑ E. B. Bastone, T. J. Freer, J. R. McNamara: Epidemiology of dental trauma: a review of the literature. In: Australian dental journal. Band 45, Nummer 1, März 2000, S. 2–9, PMID 10846265 (Review).
- ↑ Springer Medizin (Hrsg.): Der MKG-Chirurg. Volume 1 / 2008 - Volume 11 / 2018 Auflage.
- ↑ Schienentherapie nach dentoalveolären Traumate. (PDF) Gemeinsame wissenschaftliche Stellungnahme der Deutschen Gesellschaft für Zahn-, Mund- und Kieferheilkunde (DGZMK) und der Deutschen Gesellschaft für Zahnerhaltung (DGZ), 16. Juli 2005
- ↑ Untersuchungen zur Schienungstherapie dentoalveolärer Verletzungen (Dissertation, 2002, PDF; 1,5 MB)
- ↑ Thomas von Arx, Andreas Filippi, Daniel Buser, Splinting of traumatized teeth with a new device: TTS (Titanium Trauma Splint). Dental Traumatology 2001; 17: 180–184, online (PDF; 190 kB)
- ↑ Andreas Neff, Christoff Pautke und Hans-Henning Horch: Traumatologie des Gesichtsschädels. In: Heinz-Henning Horch (Herausgeber): Mund-Kiefer-Gesichtschirurgie. Verlag: Urban & Fischer bei Elsevier; 2006; ISBN 978-3-437-05417-4
- ↑ Karl Schuchardt: Ein Vorschlag zur Verbesserung der Drahtschienenverbände. 1956, Deutsche Zahn-Mund-Kieferheilkunde 24:39-44
- ↑ Norbert Schwenzer: Zahn-Mund-Kiefer-Heilkunde: Zahnärztliche Chirurgie: 35 Tabellen / hrsg. von Norbert Schwenzer; Michael Ehrenfeld. Mit Beitr. von Uwe Eckelt ... Georg Thieme Verlag, 2009, ISBN 978-3-13-116964-8, S. 67– (google.com).
- ↑ Patent FR2711912B3: Box for temporary storage of teeth. Angemeldet am 5. November 1993, veröffentlicht am 22. September 1995, Anmelder: Dentosafe Dental Forschungs und Vertriebs-GmbH, Erfinder: Horst Kirschner.
- ↑ Gabriel Krastl, Andreas Filippi, Roland Weiger: Frontzahntrauma: Zahnhartsubstanzverletzungen. Abgerufen am 3. Mai 2018.
- ↑ Bhargava Megha, I.K. Pandit, N. Srivastava, N. Gugani, M. Gupta: An evaluation of various materials and touth preparation designs used for reattachement of fractured incisors. In: Dental Traumatology, 2010, 26, S. 409–412, PMID 20831637
- ↑ dentalresource.org Management of dental trauma in children
- ↑ I. Schour, M. Massler: The development of the human dentition. 1941, Journal of the American Dental Association, 28:1153-1160
- ↑ Peter Schopf: Curriculum Kieferorthopädie. Band I. Quintessent Verlag, Berlin 1994, ISBN 3-87652-569-1
- ↑ Jürgen Stefan Wedl, V. Schoder, M. Guertekin, R. Schmelzle, R. E. Friedrich: Die Durchbruchszeiten der bleibenden Zähne bei Jungen und Mädchen. Oralprophylaxe & Kinderzahnheilkunde 26 (2004) (PDF; 100 kB)