| Klassifikation nach ICD-10 | |
|---|---|
| B35.3 | Tinea pedis |
| ICD-10 online (WHO-Version 2019) | |
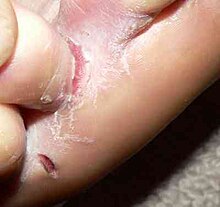
Fußpilz ist eine Pilzinfektion der Füße durch Fadenpilze (Dermatophyten), die Hornsubstanz befallen, beispielsweise Haut, Haare und Nägel. Nach dem Infektionsort unterscheidet man beim Fußpilz die Erkrankungsformen
- zwischen den Zehen (Interdigitalmykose, Tinea pedis interdigitalis), als häufigste Form meist zwischen den Zehen vier und fünf,
- auf der Fußsohle (schuppig-hyperkeratotische Tinea pedis) und
- im Fußgewölbe (blasig-dyshidrotische Tinea).[1]
Ursachen
BearbeitenVerursacht wird Fußpilz durch Fadenpilze (Dermatophyten), welche die keratinhaltige Hornsubstanz von Nägeln, Haaren und Hornhautschichten befallen. Bevorzugter Ort am Fuß ist der warme und feuchte Raum zwischen den Zehen (Interdigitalraum). Häufigste Verursacher sind Epidermophyton floccosum sowie seit den 1990er-Jahren zunehmend Trichophyton rubrum und Trichophyton interdigitale,[2][3] seltener auch Candida-Arten.[4]
Bei der Entstehung und Ausbreitung von Fußpilz spielen individuelle Faktoren eine große Rolle.[1] So haben beispielsweise Patienten mit Diabetes mellitus und Durchblutungsstörungen ein erhöhtes Risiko für Fußpilz oder Nagelpilz. Neben endogenen Dispositionsfaktoren wie Stoffwechselerkrankungen und Immundefekten kann auch eine längere Antibiotikatherapie der Auslöser sein.[5]
Auch wenn die Fußpilzerreger im Grunde für Menschen ungefährlich sind, kann doch der unbehandelte Befall die natürliche Abwehr der Haut derart schwächen, dass es zusätzlich zu einer Streptokokkeninfektion kommt, die sich durch eine Wundrose bemerkbar macht. In diesem Fall handelt es sich um eine ernste Hautinfektion, die eventuell von hohem Fieber begleitet werden kann und dann stationärer Behandlung bedarf. Des Weiteren begünstigt ein Fußpilz auch einen Nagelpilz und umgekehrt, wenn sich zum Zeitpunkt des Befalls Risse oder offene Stellen am Fuß befinden.
Übertragung
BearbeitenDie Übertragung der Fußpilzerreger erfolgt von Mensch zu Mensch direkt durch Kontakt mit einem infizierten Fuß einer anderen Person oder indirekt per Kontakt- oder Schmierinfektion über mit den Erregern infizierte Laufflächen und Gegenstände.
Eine indirekte Ansteckung ist überall dort möglich, wo Menschen in feucht-warmen Umgebungen barfuß laufen, so in Schwimmbädern, öffentlichen Duschen oder Saunen. Eine feuchte Umgebung im getragenen Schuhwerk – bedingt durch mangelndes Abtrocknen, Fußschweiß, zu enge und unbelüftete Schuhe – fördert die Fußpilzinfektion. Neben Diabetikern sind insbesondere Menschen mit einer Fehlstellung von Fuß und Zehen, die zu besonders engen Zehenzwischenräumen führt, gefährdet.
Symptome
BearbeitenTypische Symptome des Fußpilzes sind Rötung, Nässen, Schuppung, Blasenbildung und Juckreiz, oft begleitet von Entzündungen.
Diagnose
BearbeitenFußpilzinfektionen sind im Allgemeinen leicht durch den Krankheitsverlauf und das Erscheinungsbild der Füße zu erkennen und diagnostizieren. Dennoch sollte nicht nur die Erkrankung an sich erkannt, sondern auch die genaue Erregerart identifiziert werden, um eine angemessene Behandlung zu sichern. Dazu wird eine Hautprobe genommen, die der Arzt mithilfe eines Spatels oder Skalpells am betroffenen Areal abschabt. Diese kann mit einer Kaliumhydroxidlösung versetzt werden, die die Hautzellen auflöst und nur die Hyphen zurücklässt. Durch eine mikroskopische Untersuchung der Probe kann der Arzt eine mögliche Pilzinfektion erkennen. In seltenen Fällen kann das Anlegen einer Pilzkultur oder eine histologische Untersuchung nötig sein. Zur Abgrenzung von anderen Infektionen kann eine Wood-Lampe zum Einsatz kommen.[6]
Therapie
BearbeitenLiegt eine Entzündung vor, wird diese zuerst behandelt, anschließend der Pilz mit einem Antimykotikum lokal in Form von Spray, Salbe, Creme oder Puder. Die Dauer der lokalen Behandlung sollte nach Verschwinden klinischer Symptome noch etwa 3–4 Wochen betragen.[1] Bei anhaltenden Beschwerden oder zu großer Ausbreitung können Antimykotika auch systemisch zur Anwendung kommen. Nach der Behandlung empfehlen sich vorbeugende Maßnahmen, wie etwa die Füße stets sauber und trocken zu halten sowie getragene Strümpfe und Schuhe zu desinfizieren.
Wirkstoffe gegen Hautpilze
BearbeitenZu den Wirkstoffen, die bei Fußpilzerkrankungen eingesetzt werden, gehören:
- Clotrimazol
- Miconazol
- Terbinafin
- Bifonazol
- Ketoconazol
- Econazol
- Sertaconazol
- Tioconazol
- Amorolfin
- Naftifin
- Benzoesäure
- Undecylensäure
- Ciclopirox bzw. dessen Ethanolaminsalz Ciclopiroxolamin
Portugiesische Forscher konnten zeigen, dass Lavendelöl bereits in geringen Konzentrationen verschiedene Hefe- (Candida-Spezies) und Fadenpilze abtötet, die beim Menschen Haut- und Nagelpilzerkrankungen verursachen können.[7][8][9] Auch andere ätherische Öle werden in der Alternativmedizin verwendet.[5] Bei äußerlicher Anwendung von Teebaumöl ist aufgrund dessen auch fungizider Wirkung von guten Behandlungserfolgen berichtet worden.[10][11] Vom Auftragen auf entzündete Haut ist aber abzuraten.
Vorbeugung
BearbeitenDie wichtigste Vorbeugungsmaßnahme ist, die Füße nach dem Duschen, Baden, einem Besuch im Schwimmbad und ähnlichem vollständig – auch zwischen den Zehen – abzutrocknen, bevor man wieder Schuhe anzieht.
Für Menschen, die dauerhaft oder überwiegend in trockener Umgebung barfuß gehen, ist es nahezu unmöglich, sich Fußpilz zuzuziehen, da das erforderliche feuchte Fußklima fehlt. Auf Textilien sind Fußpilzsporen nach einer 60°-Wäsche nicht mehr nachweisbar.[12]
Forschung
BearbeitenDie Anwendung von Niedertemperaturplasma (TTP) ist eine Technologie zur Desinfektion mit kaltem Plasma, die bei einer Temperatur von unter 100 °C zeitsparend auch antibiotikaresistente Erreger sogar durch die Kleidung abtöten kann. Sie eignet sich zum Beispiel zur Desinfektion von Luft, Oberflächen, Gegenständen, zur Händedesinfektion und zur Behandlung von schlecht heilenden chronischen Wunden.[13] Bei In-vitro-Versuchen konnte nicht nur eine abtötende Wirkung gegenüber Bakterien, sondern auch gegenüber Viren und Pilzen beobachtet werden. Eine Behandlung mit TTP bei Mykosen wie auch bei Fußpilz erscheint daher möglich, was jedoch noch durch weitere Studien bestätigt werden muss.[14][15]
Literatur
Bearbeiten- Peter Altmeyer, Martina Bacharach-Buhles: Enzyklopädie der Dermatologie, Venerologie, Allergologie, Umweltmedizin. Band 2: M – Z. 2., vollständig überarbeitete Auflage. Springer, Berlin/Heidelberg 2010, ISBN 978-3-540-89543-5, Kapitel: Tinea pedum (online).
- Herbert Gebler, Gerd Kindl (Hrsg.): Pharmazie für die Praxis: ein Lehrbuch für den 3. Ausbildungsabschnitt; ein Handbuch für die Apotheke. 6., vollständig überarbeitete Auflage. Deutscher-Apotheker-Verlag, Stuttgart 2013, ISBN 978-3-7692-4790-9, Kapitel: Mittel gegen Pilzerkrankungen.
Weblinks
BearbeitenEinzelnachweise
Bearbeiten- ↑ a b c Leitlinie Tinea der freien Haut. ( vom 24. Januar 2013 im Internet Archive; PDF; 209 kB) Deutsche Dermatologische Gesellschaft
- ↑ Irene Weitzman, Richard S. Summerbell: Dermatophytes. In: Clinical Microbiology Revies. Nr. 8, April 1995, S. 240–259, PMC 172857 (freier Volltext).
- ↑ Medizin – Das verpilzte Volk. In: Der Spiegel. Nr. 1, 2000 (online).
- ↑ Peter Heeg: Zur Verwendung von Tuchspendersystemen in Bereichen mit besonderem Infektionsrisiko. In: Mitteilung der Desinfektionsmittel-Kommission im VAH. Band 39, Ausgabe 9, S. 360.
- ↑ a b Siegfried Bäumler: Heilpflanzenpraxis heute. Band 2: Rezepturen und Anwendung. 2. Auflage. Elsevier / Urban & Fischer, München 2013, ISBN 978-3-437-57273-9, S. 409 (eingeschränkte Buchschau bei Google-Books).
- ↑ Muhannad Al Hasan, S. Matthew Fitzgerald, Mahnaz Saoudian, Guha Krishnaswamy: Dermatology for the practicing allergist: Tinea pedis and its complications. In: Clinical and Molecular Allergy. Band 2, Nr. 5, 29. März 2004, ISSN 1476-7961, doi:10.1186/1476-7961-2-5, PMID 15050029, PMC 419368 (freier Volltext).
- ↑ M. Zuzarte, M. J. Goncalves u. a.: Chemical composition and antifungal activity of the essential oils of Lavandula viridis L’Her. In: Journal of Medical Microbiology. Band 60, 2011, S. 612–618, doi:10.1099/jmm.0.027748-0.
- ↑ A. Angioni, A. Barra, V. Coroneo, S. Dessi, P. Cabras: Chemical composition, seasonal variability, and antifungal activity of Lavandula stoechas L. ssp. stoechas essential oils from stem/leaves and flowers. In: Journal of agricultural and food chemistry. Band 54, Nr. 12, Juni 2006, S. 4364–4370, doi:10.1021/jf0603329, PMID 16756368.
- ↑ M. Zuzarte, M. J. Gonçalves, C. Cavaleiro, A. M. Dinis, J. M. Canhoto, L. R. Salgueiro: Chemical composition and antifungal activity of the essential oils of Lavandula pedunculata (Miller) Cav. In: Chemistry & biodiversity. Band 6, Nr. 8, August 2009, S. 1283–1292, doi:10.1002/cbdv.200800170, PMID 19697345.
- ↑ Peter Altmeyer, Martina Bacharach-Buhles: Enzyklopädie der Dermatologie, Venerologie, Allergologie, Umweltmedizin. Band 2: M–Z. Kapitel: Tinea pedum.
- ↑ Andrew C. Satchell, Anne Saurajen u. a.: Treatment of interdigital tinea pedis with 25% and 50% tea tree oil solution: a randomizeid, placebo controlled blinded study. In: Australasian Journal of Dermatology. Band 43, Nr. 3, 2002, S. 175–178, doi:10.1046/j.1440-0960.2002.00590.x
- ↑ Lauert Fußpilz auch im Wäschekorb? (PDF; 20 kB) Hohenstein Institute, Presseinformation, 17. März 2010.
- ↑ G. E. Morfill, M. G. Kong, J. L. Zimmermann: Focus on Plasma Medicine. In: New Journal of Physics. 2009, Band 11, Artikel 115011, doi:10.1088/1367-2630/11/11/115011 (iop.org; PDF).
- ↑ Martin C. Klebes: Dermatologische Anwendung eines körperwarmen elektrischen Plasmas. Dissertation, Institut/der Klinik für Dermatologie, Venerologie und Allergologie der Medizinischen Fakultät Charité – Universitätsmedizin Berlin, Berlin 4. September 2015, S. 16; diss.fu-berlin.de (PDF).
- ↑ J. Heinlin, G. Isbary, W. Stolz, G. Morfill, M. Landthaler, T. Shimizu u. a.: Plasma applications in medicine with a special focus on dermatology. In: Journal of the European Academy of Dermatology and Venereology. (JEADV) Band 25, Nr. 1, 2011, S. 1–11, doi:10.1111/j.1468-3083.2010.03702.x.